Un tercio de todos los pacientes epilépticos son fármaco-resistentes, según la “International League Against Epilepsy” (ILAE), la sociedad científica más reconocida en el ámbito de la epilepsia. En otras palabras, que no se puede controlar su enfermedad con medicación. Por fortuna, en la actualidad pueden aplicarse varias técnicas quirúrgicas para controlar las crisis resistentes al tratamiento con antiepilépticos. La cirugía de la epilepsia se emplea tanto en adultos como en niños. El neurocirujano Jordi Rumià la realiza en el Hospital Clínic y en el Hospital de Sant Joan de Déu, ambos de Barcelona. En esta entrevista, insiste en que el mayor éxito de esta cirugía es hacerla lo antes posible, una vez demostrada que la epilepsia no responde al tratamiento farmacológico, para que los afectados no lleguen al quirófano cuando su estado mental y su vida familiar, social y laboral ya se hayan dañado irremediablemente.
Aquellas crisis epilépticas que cumplen tres criterios: que no responden a tratamiento con comprimidos, que empeoran claramente la calidad de vida del paciente y, en aquéllas que, en principio, la operación no va a causar secuelas más graves que la propia epilepsia. De todas las epilepsias, un 5% se pueden tratar con cirugía. Pero como es tan frecuente, ese 5% significa un número importante de enfermos que podría controlarse con neurocirugía.
En España, las estimaciones más fiables hablan de unas 400.000 personas afectadas por algún tipo de epilepsia. De éstas, un 5%, casi 20.000 enfermos, podrían beneficiarse de una operación.
Hay varios tipos de cirugía. Uno de ellos es extirpar la zona del cerebro que causa la crisis, una vez que se demuestra que suprimir esa zona determinada no causa secuelas peores que la propia epilepsia. Otro tipo consiste en desconectar el tejido cerebral en el que se originan las crisis epilépticas resistentes a medicamentos, del resto del sistema nervioso. Hay que pensar que la epilepsia es como un ‘incendio’ que se origina en uno o varios focos y se propaga. Si esto ocurre, puede progresar, afectando en algunos casos a otras zonas del cerebro. Con la desconexión, contenemos el ‘incendio’. Y el tercer tipo de intervención es la neuromodulación o estimulación eléctrica en distintas partes del sistema nervioso. Ésta es una de las últimas técnicas que ha aparecido y que, sin ser experimental, podemos decir que es incipiente. La neuromodulación se aplica cuando a una persona afectada por epilepsia incurable no se le puede practicar ninguna de las dos técnicas anteriores.
Es un sistema suministrador de impulsos eléctricos -análogo al marcapasos cardiaco- a un nervio importante que sale del cerebro o al propio cerebro. Estos impulsos eléctricos pueden interrumpir las crisis.
La primera, con diferencia. Logra el control de las crisis en la mayoría de los pacientes ‘buenos candidatos’ a cirugía, aquéllos con un único foco epiléptico extirpable con riesgo razonable. Este foco no sólo causa la epilepsia, sino que puede dañar una parte del cerebro afectada, que no puede hacer su función normal. Por este motivo, es posible extirpar sin causar nuevas secuelas. Otra cosa, aparte de las secuelas, son las complicaciones imprevistas.
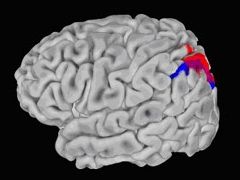
Se entiende por éxito el control de las crisis epilépticas, es decir, que por fin respondan al tratamiento con comprimidos. Aunque menos frecuente, hay pacientes que pueden incluso dejar de tomar antiepilépticos. La epilepsia que se origina en el lóbulo temporal (parte del cerebro que se halla por encima de las orejas) tiene los resultados más satisfactorios, con un control de las crisis en el 75% de los casos. Los resultados en el control de la enfermedad causada por focos cerebrales fuera del lóbulo temporal son mucho más variables, pero están alrededor del 50%. De hecho, como las epilepsias que no provienen del lóbulo temporal tienen características muy variadas, hay que evaluar cada enfermo de manera individual, para obtener buenos resultados.
Realizar pronto la cirugía de la epilepsia es fundamental para conseguir una buena calidad de vida
Unos 250 pacientes intervenidos, de los cuales, casi 200 por epilepsia del lóbulo temporal. Aunque, tengo que añadir que, en este país, se demora demasiado a las personas epilépticas que no se controlan con medicamentos antes de remitirlas a un centro para ser estudiadas en unidades especializadas.
Más de media docena si hablamos de adultos. En cuanto a niños, sin desmerecer al resto destacan tres: el Hospital Niño de Jesús de Madrid, que es el que tiene más pacientes operados, el Hospital de Granada, y Hospital Sant Joan de Déu de Barcelona, desde hace dos años. Me estoy refiriendo a hospitales que son centros universitarios públicos. En determinados centros de medicina privada también se practica este tipo de cirugía.
Sí, pero no más exitosa solamente por el cerebro en sí (los niños tienen un cerebro algo diferente al de los adultos, en cuanto a su desarrollo y plasticidad). Es más satisfactoria que en adultos desde el punto de vista de desarrollo psicológico, social y humano. És fácil de entender. Una persona que sufre crisis epilépticas que no responden a medicamentos puede tener crisis varias veces al año, al mes e, incluso, a la semana. Todo ello durante muchos años. Cuando la operación se hace, por ejemplo, a los 38 años de edad, puede que haya pasado por un infierno, mientras que si se opera a una criatura de 18 meses, si todo va bien, ni se acordará de que tuvo epilepsia, y la vuelta a la normalidad será muy rápida. Considerar la cirugía de la epilepsia tan pronto como se confirme que no hay una alternativa de tratamiento igual de efectiva y segura, es fundamental para la reintegración social, psicológica y prevenir problemas irreversibles. Tiene muchos beneficios en cuanto a años de buena calidad de vida del paciente y de su entorno.
El aspecto humano global es lo más importante: evitar el aislamiento social y la desintegración de la personalidad. Nuestro equipo evalúa el problema de forma general. Hay muchos pacientes que son ideales para cirugía pero que, por ignorancia o por otros motivos, no son enviados a unidades especializadas donde se les podría haber ofrecido una solución hace diez o veinte años. En estos casos, aunque se eliminen las crisis, la vida de estas personas puede que ya se haya torcido: no tienen ocupación, ni formación laboral, ni pareja, ni carné de conducir, por citar algunos ejemplos. A partir de un punto de deterioro ‘sin retorno’, cuando se les suprimen las crisis, entonces, se preguntan ‘y ahora ¿qué hago?’. Éste es un mensaje para los médicos que visitan a personas con epilepsias ‘incurables’, para que las deriven para estudio a unidades especializadas cuanto antes, mejor.
Depende del tipo de epilepsia, pero se han practicado cirugías en niños de seis meses e, incluso, menos. La paciente más joven que he intervenido tenía 18 meses y la mayor, 61 años. Ambas padecían crisis epilépticas desde poco después de nacer.
Depende de la zona que se extirpa o desconecta, que puede ser tan pequeña como dos centímetros cúbicos o tan grande como todo un hemisferio cerebral. El postoperatorio es muy diferente dependiendo de las condiciones previas de salud y de edad del paciente.
También depende de la zona del cerebro donde se practique la cirugía. Si la epilepsia afecta al lóbulo temporal, pueden quedar secuelas de memoria a corto plazo; si es una zona del cerebro que controla el movimiento de las extremidades, pueden afectar un brazo o una pierna; si la zona controla la visión, quedarán secuelas en la visión… y así, sucesivamente. Aunque muchas veces, la zona enferma está tan deteriorada por la epilepsia en sí, que la persona no percibe el déficit después de la operación, porque ya lo tenía antes. Siempre hay que hablar con el enfermo y con sus allegados. Los especialistas informamos de las secuelas que pueden tener y de las posibilidades de controlar las crisis, y recomendamos una decisión concreta. Pero son el paciente y/o sus familiares quienes tienen la última palabra, si las posibles secuelas quedarán compensadas por la probabilidad de quedar sin crisis.
Se sitúa en torno al 1-2 por 1.000; bastante menos que la de los accidentes de tráfico un sábado por la noche.
Las crisis pueden mejorar mucho, aunque no siempre desaparecen totalmente, y por este motivo hay que seguir controlando con medicación. Hay un pequeño porcentaje de personas que puede dejarla y otro pequeño grupo que queda igual que antes de la intervención.
Estudiar de nuevo sus casos y el posible motivo del fracaso, y reoperarlos si es posible. Asimismo, se pueden aplicar otras técnicas más paliativas, como la neuromodulación.
La neuromodulación es una técnica incipiente en su aplicación a trastornos psiquiátricos y a epilepsia, pero está mucho más desarrollada en el tratamiento de algunos dolores crónicos y de los trastornos del movimiento, en especial, de la enfermedad de Parkinson. Esta técnica busca provocar en el cerebro un efecto parecido, de regulación del funcionamiento, al de los marcapasos en el corazón. Consiste en colocar unos pequeños dispositivos que emiten impulsos eléctricos cuando se origina una crisis epiléptica para abortarla, explica Jordi Rumià.
Una de las ventajas de esta técnica es que se evita una lesión en la anatomía del cerebro (a diferencia de las intervenciones en que se extirpa una región cerebral) y otra es que es reversible, ya que, de no funcionar, se puede retirar el dispositivo implantado y practicar otra terapia si es posible. La posibilidad de éxito de la neuromodulación en epilepsia es variable, pero en ningún caso supera el 50% de mejora de los pacientes. Pocos quedan liberados de las crisis. Por este motivo, esta técnica debe desarrollarse aún mejor, ha admitido Rumià.