Los microorganismos, y en concreto las bacterias, son la principal causa de enfermedades causadas por el consumo de alimentos contaminados. Se habla de cómo evitar su presencia, de sus consecuencias sanitarias y socioeconómicas, pero a menudo no se conocen lo suficiente. Con este análisis se realiza el perfil de las diez bacterias transmitidas por alimentos más relevantes para la salud humana, bien por su elevada incidencia como por sus devastadoras consecuencias en el organismo, como Bacillus cereus y Campylobacter jejuni, a las que siguen otras como Listeria monocytogenes y Salmonella.
Bacterias patógenas en alimentos
LA CONTAMINACIÓN MICROBIOLÓGICA, SOBRE TODO LA BACTERIANA, ES LA CAUSA MÁS COMÚN DE PROBLEMAS SANITARIOS DERIVADOS DE LA ALIMENTACIÓN
Cualquier alimento debería estar, en condiciones ideales, libre de la presencia de microorganismos patógenos. Pero conseguirlo no es fácil y, a pesar de las medidas que el sector productivo implementa, con un demostrado alto grado de eficacia para alguno de los microorganismos más virulentos, su completa erradicación es compleja. Un análisis de las principales bacterias patógenas responsables de enfermedades causadas por el consumo de alimentos contaminados obliga a tener en cuenta Bacillus cereus, Campylobacter jejuni, Clostridium botulinum, Escherichia coli enteropatógeno y Staphylococcus aureus.
Bacillus cereus
Bacillus cereus, un bacilo de tamaño grande que forma esporas, es un microorganismo ampliamente distribuido en la naturaleza y en los alimentos. Para que se evidencien los síntomas deben ingerirse cantidades muy elevadas de esta bacteria que, una vez en el tracto intestinal, libera una toxina (exoenterotoxina) provocando una gastroenteritis. Su periodo de incubación puede ser corto, y produce una intoxicación similar a la causada por estafilococos, con náuseas y vómitos, o un cuadro de tipo diarreico. Haciendo justicia a su nombre, se lo relaciona principalmente con postres de pastelería, arroz hervido o frito y productos a base de cereales como pasta.
La contaminación se produce al germinar formas esporuladas del bacilo que resisten al tratamiento térmico. Para evitarlo es conveniente mantener este tipo de alimentos, en especial los arroces, bien calientes o enfriarlos rápidamente y en pequeñas cantidades, manteniéndolos refrigerados. A la hora de consumirlos es aconsejable calentarlos a fondo.
Campylobacter jejuni
Carne o pollo crudo o mal cocinado son los alimentos que más a menudo se relacionan con C. jejuniEl nombre de la bacteria hace referencia a su forma, campylo, de origen griego, que significa curvado. Se trata de bacterias finas, filamentosas y dobladas a modo de comas. Su ingestión produce infecciones intestinales. Es la causa más común de diarreas en el ser humano, y afecta principalmente a niños, adolescentes y ancianos. Los síntomas, que aparecen al cabo de dos o cuatro días, incluyen dolor abdominal, diarrea y fiebre. Los alimentos más relacionados con este microorganismo son las carnes o el pollo crudo o mal cocinados, la leche sin pasteurizar y el agua sin tratamiento. En los países desarrollados, y pese a las cada vez más exhaustivas medidas sanitarias, los brotes de infecciones por Campylobacter, lejos de disminuir, se incrementan. Para prevenir este tipo de infección deben cocinarse bien los alimentos, evitar posteriormente la contaminación cruzada y beber agua sanitariamente controlada.
Clostridium botulinum
Clostridium botulinum es una bacteria en forma de bastoncito que vive habitualmente en el suelo en condiciones anaerobias (en ausencia de oxígeno), produce esporas resistentes y genera gas. La intoxicación la produce la toxina botulínica, una potentísima neurotoxina que ataca al sistema nervioso. Se trata de una de las más peligrosas que se conoce, pudiendo ocasionar la muerte a dosis bajísimas. El botulismo se presenta raras veces, aunque se le presta mucha atención por su elevada mortalidad. Los síntomas aparecen entre las 12 y 36 horas en forma de trastornos digestivos agudos, náuseas, vómitos, incluso diarrea y dolores de cabeza, fatiga y desvanecimientos. También puede producir estreñimiento y presentarse síntomas neurológicos como doble visión. Con frecuencia puede aparecer dificultad al tragar, hablar y tener sensación de boca seca. La toxina paraliza los músculos involuntarios, extendiéndose al sistema respiratorio y al corazón.
La causa más frecuente de este tipo de intoxicación es la elaboración incorrecta de alimentos envasados en el hogar, principalmente carnes o pescados conservados, así como verduras y hortalizas (judías verdes, espárragos y remolacha, entre otros). Los brotes de botulismo derivados de un fallo en la producción industrial de alimentos siempre son noticia por sus consecuencias. La prevención pasa por el control de los tratamientos térmicos y el rechazo de envases mínimamente abombados, hinchados o deteriorados.
E. coli y S. aureus
LA PREVENCIÓN DE E.COLI PASA POR EL CONTROL DE LOS ALIMENTOS FRESCOS EN ORIGEN
E. coli es una enterobacteria considerada como parte de la flora intestinal normal. Sin embargo, se ha observado que ha sido responsable de afecciones diarreicas, especialmente en niños. Estos serotipos responsables de diarreas y ciertos brotes de toxiinfecciones por alimentos se denominan E. coli enteropatógeno (ECE). Los síndromes determinados por la ingestión de ECE se dividen en dos grupos:
- Bacterias que producen una enterotoxina y provocan una enfermedad similar al cólera (diarrea, vómitos, deshidratación). Son las responsables de las diarreas infantiles y de las llamadas «diarreas del viajero». Tras su ingestión se produce una colonización del intestino y una posterior liberación de la toxina.
- Bacterias que no producen enterotoxina pero son invasivas del intestino y provocan colitis (inflamación del intestino grueso) y cuadros similares a una sigelosis (disentería bacilar) con fiebre, escalofríos, dolores de cabeza, espasmos abdominales y diarrea, entre otros.
En ambos casos se ingieren alimentos en los que se ha desarrollado un intenso crecimiento bacteriano, bien por una fuerte contaminación o por una conservación inadecuada. La prevención pasa por el control de los alimentos frescos en origen, principalmente leche y carne; la vigilancia de una posible contaminación posterior y la recontaminación de los alimentos ya higienizados. Finalmente, la refrigeración impedirá la multiplicación de los posibles ECE presentes en los alimentos.
Además de los mencionados ECE, E.coli O157:H7 relacionada con hamburguesas mal cocinadas, leche cruda y algunos productos agrícolas, puede producir un tipo de toxina mortal. Su incidencia es baja.
Staphylococcus aureus
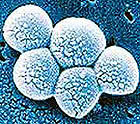 La intoxicación de origen alimentario más frecuente la produce la ingestión de la toxina que aparece por el crecimiento en los alimentos de ciertas cepas de S.aureus. Se trata de una enterotoxina que causa gastroenteritis al poco tiempo de ser consumida (de dos a cuatro horas) con vómitos, diarrea e inflamación de la mucosa gástrica e intestinal. El microorganismo es un estafilococo, es decir, una bacteria con forma redonda que crece normalmente en masas similares a racimos de uvas en medio sólido, dando al alimento una coloración amarilla dorada (aunque algunas cepas son incoloras), de ahí el nombre de aureus.
La intoxicación de origen alimentario más frecuente la produce la ingestión de la toxina que aparece por el crecimiento en los alimentos de ciertas cepas de S.aureus. Se trata de una enterotoxina que causa gastroenteritis al poco tiempo de ser consumida (de dos a cuatro horas) con vómitos, diarrea e inflamación de la mucosa gástrica e intestinal. El microorganismo es un estafilococo, es decir, una bacteria con forma redonda que crece normalmente en masas similares a racimos de uvas en medio sólido, dando al alimento una coloración amarilla dorada (aunque algunas cepas son incoloras), de ahí el nombre de aureus. A pesar de su amplia distribución y a la facilidad con la que llega a los alimentos, sus efectos son agudos y aparatosos pero remiten rápidamente. Staphylococcus aureus es un microorganismo muy resistente a las condiciones ambientales y extremadamente difícil de erradicar, y convierte a los manipuladores de alimentos en los principales agentes de su rápida extensión. El frío impide que la bacteria forme la toxina que desencadena la infección bacteriana en humanos
Los alimentos más implicados son principalmente los cocinados ricos en proteínas como el jamón cocido, carne de aves y también productos de pastelería rellenos de crema. Alrededor del 75% de los brotes de intoxicación estafilocócica se presentan como consecuencia de una mala refrigeración.
L. monocytogenes y Salmonella
LA LISTERIOSIS ES ESPECIALMENTE GRAVE EN MUJERES EMBARAZADAS Y RECIÉN NACIDOS
Listeria monocytogenes debe su nombre al médico inglés Joseph Lister, cirujano del siglo XIX que, impresionado por los trabajos de Pasteur, relacionó la sepsia postoperatoria con las infecciones microbianas resultado de la falta de desinfección quirúrgica. Sus sencillos pero eficaces métodos de esterilización tanto de instrumentos como de vendajes y ambiente en los quirófanos fueron totalmente revolucionarios en su época, y sentó las bases de la cirugía antiséptica. Esta bacteria, con forma de bacilo corto o coco, produce una enfermedad llamada listeriosis, una patología de periodo de incubación variable, especialmente grave en mujeres embarazadas y recién nacidos así como en adultos inmunodeprimidos. En la madre puede causar fiebre leve con gastroenteritis débil o síntomas similares a una gripe mientras que en el feto causa una septicemia generalizada grave.
La listeriosis puede contraerse por diferentes vías de transmisión, pero la alimentaria es una de las más frecuentes. Debido a que la cantidad presente en alimentos suele ser frecuentemente baja, el verdadero problema reside en su rápida multiplicación durante el almacenamiento del producto, aún a temperaturas bajas de refrigeración, una de sus características más problemáticas. Además es bastante resistente al calor, acidez y concentración salina.
Se ha relacionado esta enfermedad con el consumo de verduras con excesivo almacenamiento en origen, leche cruda, quesos blandos, carnes crudas o poco cocinadas y embutidos, pollo y pavo y productos del mar tanto frescos como en conserva y ahumados. Uno de sus principales reservorios en alimentación son las superficies húmedas de plantas de procesado de alimentos. Este hecho, junto con su relativa facilidad para crecer a bajas temperaturas, convierten las cámaras frigoríficas de la industria alimentaria en importantes posibles placas de cultivo. Las manos del manipulador y la contaminación cruzada son los principales focos de infección en alimentos.
Debe tenerse especial cuidado con la leche cruda y platos preparados con ellos, quesos de pasta blanda (nunca comer la corteza), derivados cárnicos como embutidos, salchichas, especialmente de consumo frío, durante el embarazo es preferible evitar todos ellos. Además es importante evitar almacenamientos prolongados incluso en refrigeración; limpiar, desinfectar y secar bien superficies y utensilios, también las manos; atención a la higiene del frigorífico; cocinar a fondo los alimentos también al recalentarlos; higienizar verduras crudas antes de consumirlas, y no consumir alimentos «artesanos» que no ofrezcan garantías sanitarias.
Salmonella
La salmonela es una de las bacterias más mediáticas y conocidas. A ella se le atribuyen muchas de las toxiinfecciones alimentarias, algunas inmerecidamente. Se trata de una enterobacteria que puede llegar a contaminar el agua y los alimentos de origen animal especialmente huevos, aves y cárnicos, y que al multiplicarse en condiciones adecuadas de crecimiento durante el tiempo suficiente alcanza una dosis tal que al ingerirse produce una patología llamada salmonelosis. Sólo a través del control de alimentos en origen y de unas buenas prácticas de manipulación en toda la cadena se puede reducir la incidencia y llegar a su erradicación.
Shigella, V. parahemolyticus y Yersinia enterocolítica
Shigella es una enterobacteria en forma de bacilo cuyo género fue descubierto y descrito por el bacteriólogo japonés Shiga, a quien debe el nombre. Sus brotes se relacionan con la falta de higiene y se transmite fácilmente, bien directamente de persona a persona o a través de las manos, insectos o por contaminación fecal. Con todo, el agua contaminada es uno de los principales focos de infección. Tras su ingestión esta bacteria libera una endotoxina que afecta a la mucosa intestinal. Tanto el periodo de incubación como los síntomas son muy variables: dolores abdominales, diarreas, esclofríos, naúseas y cefaleas de diferentes grados de gravedad. La shigelosis, también llamada disentería bacilar, aparece con más frecuencia de la que a menudo se le concede.
Además del agua, se la relaciona con alimentos con elevada tasa de humedad, como la leche, las verduras como judías verdes o patatas, aunque se han visto también implicados en sus brotes atún, gambas, pavo y salsas preparadas. Las medidas de prevención están relacionadas con la estricta higiene personal, así como evitar su desarrollo mediante una refrigeración adecuada y una correcta higienización de los alimentos previa a su consumo.
Vibrio parahemolítico
Se trata de un bacilo móvil próximo a V.cholerae (agente patógeno del cólera). Debido a que es un habitante habitual del medio marino, su más temida característica es la condición de bacteria halófila, es decir, que necesita concentraciones salinas elevadas, en este caso similares a las marinas, para desarrollarse, pero resiste concentraciones superiores, por lo que además de alimentos de origen marino frescos puede contaminar también otros productos como salazones. Su ingestión provoca, tras unas 12 horas, una gastroenteritis febril a veces acompañada de diarrea sanguinolenta. Su papel enteropatógeno ha sido ampliamente estudiado y demostrado en Japón, donde constituye una de las causas más importantes de infecciones alimentarias.
Los alimentos más implicados son de origen marino: pescado y moluscos crudos o insuficientemente cocinados. El microorganismo se encuentra ya en estos alimentos en el momento de su captura. Tras la muerte del pescado, V. parahemolítico se multiplica activamente. Como medidas de control es conveniente limitar su crecimiento en los productos crudos conservándolos en refrigeración o congelación además de consumir pescados y mariscos suficientemente cocinados o hervidos e impedir su recontaminación por los crudos como normalmente sucede en estos brotes. Una práctica peligrosa nada recomendable es el empleo de agua de mar para labores de limpieza o para enjuagar alimentos que se van a consumir en crudo.
Yersinia enterocolítica
Se trata de una enterobacteria psicrótrofa, es decir, que crece a temperaturas de refrigeración, y de la que sólo algunas cepas son enteropatógenas. Causa la yersiniosis, una enfermedad que cursa con dolor abdominal, diarrea o vómitos, síntomas que recuerdan una apendicitis y que aparecen entre las 24 y 36 horas tras la ingestión del alimento contaminado.
Se la relaciona con el consumo de alimentos de origen animal como carne de cerdo y otras carnes, leche cruda o cualquier alimento crudo o cocinado contaminado. Su prevención se basa en los principios generales de la salmonelosis siempre teniendo en cuenta que es un microorganismo capaz de desarrollarse a temperaturas de refrigeración por lo que este sistema de conservación de alimentos no resulta eficaz para detener su crecimiento.





